「37週に入ったらすぐ計画出産(経腟分娩)にしてください」
ご事情をふまえ、お気持ちは察するのですが、にしじまクリニックの方針としては『診察・内診に応じて入院日をご相談』する形をとらせてもらっています。
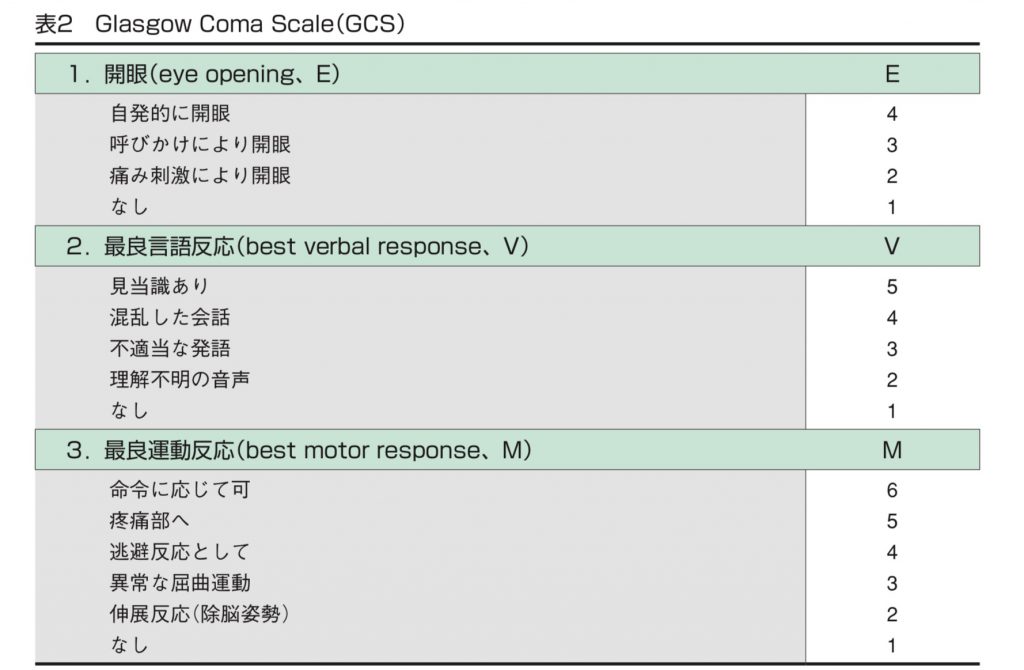
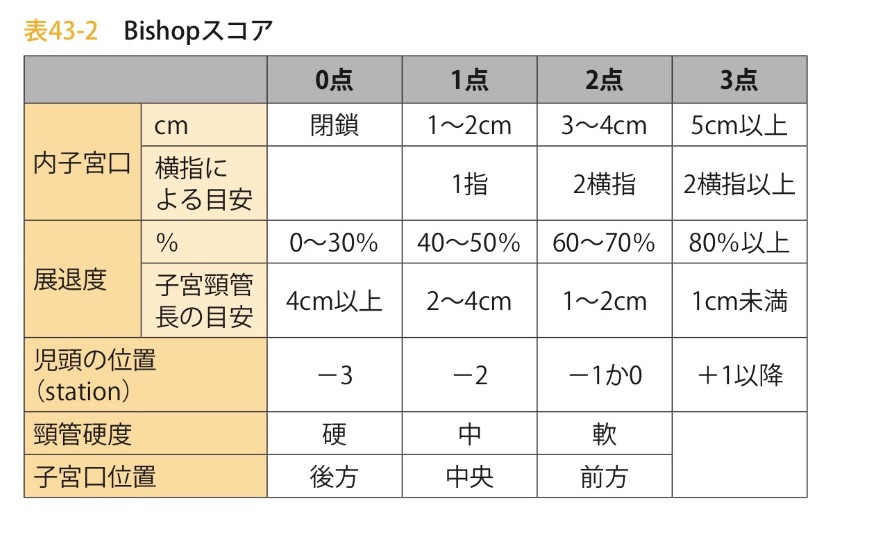
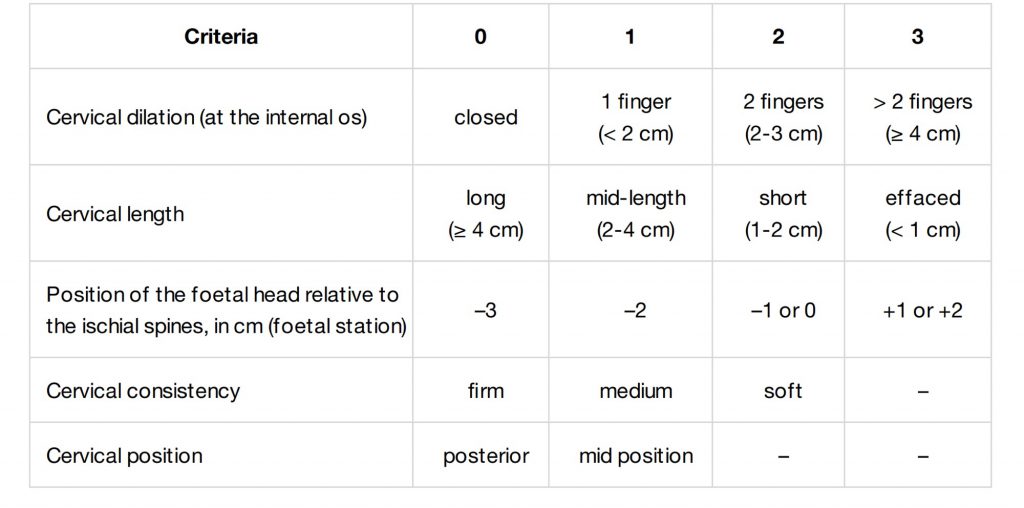
37週以降の妊婦健診でBishop(ビショップ)スコアの表がリーフレットに添付しています。ビショップスコアの点数が上がれば、お産が近い事を示唆しています。
医師または助産師が診察(内診)においてビショップスコアの偏り(差)がないよう当院は心がけています。
子宮口開大は内子宮口
子宮の出口部である子宮口は、腟側が「外子宮口」、
胎児側が「内子宮口」です。ビショップスコアにおける子宮口開大については「内子宮口」で評価します。
※ただし、未陣痛時の外来においては下記に説明する『展退度』はまださほど進んでいませんから、外子宮口も内子宮口も差があまりない事が多いです(入院・陣痛発来後はしっかり評価しなければなりません)。
展退度は子宮頸管長が目安
お産が近づくと、子宮口の開大より先に子宮頸管の展退が進みます。「展退」とは「子宮頸管の熟化」を表します。子宮頸管が柔らかくなれば児頭は降りやすくなり、かつ子宮口が広がりやすくなるのです。
診察者による展退度のバラツキ(偏り)がないようにするには、子宮頸管長と照らし合わせると整合性が高くなります。例えば「展退度40〜50%」は「子宮頸管長2〜4cm」に相当します。
分娩進行時、児頭下降の評価はProgression angleを測定するとなお良い
内診で児頭がどの位降りているか、『児頭が陥入している状態はStation 0』という定義等から診察者は評価をしています。
さらには超音波を用いてProgression angleを確認する事で、内診による児頭下降評価との再現性が高まります。例えば「児頭の位置(Station)が−1〜0」は「Progression angle 130度」に相当します。
以上から、計画出産日のご相談は早産の既往や前回37週で分娩となった方以外の方では、少なくとも37週のビッショップスコアと、
38週のビショップスコアの変化を確認してからが望ましいです。
執筆 院長