無痛分娩において、鎮痛のためにメインで使う薬は局所麻酔薬です。
全身麻酔で使う麻酔薬と異なり、痛みを含む感覚を局所的に遮断するので「局所麻酔薬」と呼ばれます。局所麻酔薬は
①表面麻酔(皮膚・粘膜の表面に投与)
②局所浸潤麻酔(皮下・粘膜下に注入)
③伝達麻酔(太い末梢神経幹の近くに注入)
④硬膜外麻酔
⑤脊髄くも膜下麻酔
に用いられます。例えば⑤は帝王切開の麻酔に用いられます。
局所麻酔薬中毒
ほぼどの薬も体に取り込まれると、薬の効能として血液の中に薬の濃度(血中濃度)が高まり、症状の緩和や除去に働きます。
一方で局所麻酔薬の血中濃度が過剰に高まると中毒症状が起こり、中枢神経と心臓に関わる症状が出現します。
中毒症状は耳鳴りや口のしびれ・鉄の味(味覚異常)、めまいから始まり、多弁で興奮状態、その後は全身痙攣を生じます。
さらに薬の血中濃度が上昇すると昏睡、呼吸停止、不整脈、ひいては心停止をきたします。
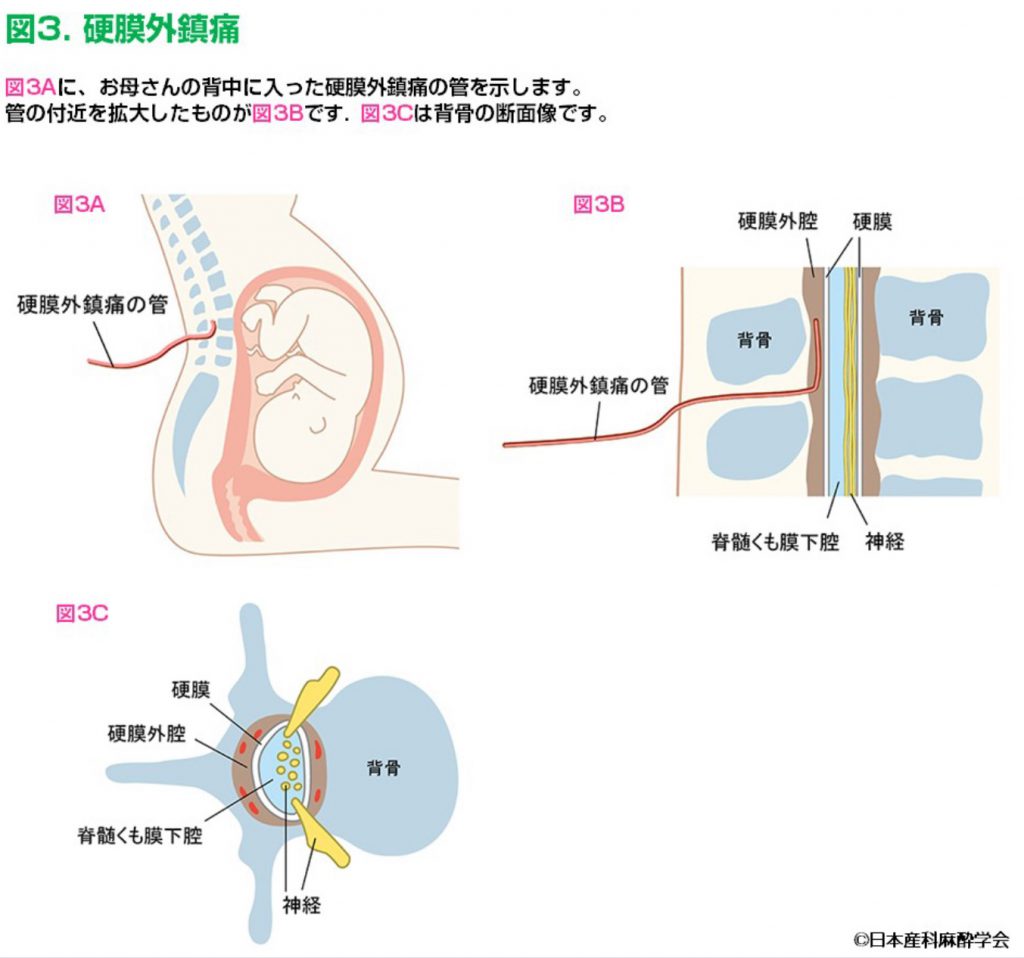
無痛分娩は主として硬膜外麻酔(④)を行います。局所麻酔薬を投与するためのカテーテル(管)は硬膜外腔に留置します。硬膜外腔はただの空間というわけでなく血管が存在します。
 日本産科麻酔学会HP(https://www.jsoap.com)
日本産科麻酔学会HP(https://www.jsoap.com)
局所麻酔薬がその血管内に入ってしまうと、中毒症状が急速に現れ、例えばいきなり痙攣をきたす事もあります。
無痛分娩における局所麻酔薬中毒のリスクを減らすために
Ⅰ. 硬膜外麻酔処置に血液が引けてこないか
カテーテルを挿入する時に血液がカテーテル内に見えてくるなら、硬膜外腔の血管内にカテーテルが入ってしまったと判断します。その時はそのカテーテルを外し、別の場所で再穿刺・カテーテルの挿入を行います。ただし、何ヶ所もその適性場所が背中にあるわけではないので、何度も血液が引けてしまう状態なら硬膜外麻酔処置は断念します。
Ⅱ. 局所麻酔薬投与前の再確認
局所麻酔薬中毒は、一度に大量投与すると起こる可能性があるので、無痛分娩では局所麻酔薬の「少量分割投与」と呼ばれる鎮痛法を行います。局所麻酔薬を投与する前に毎回、カテーテルから血液が引けない事を確認します。硬膜外処置が終わった後も体動にてカテーテルが血管内に迷入してしまう事があるからです。
Ⅲ. 局所麻酔薬投与後の症状確認
局所麻酔薬の「少量分割投与」後、先ほど述べた中毒症状がないかチェックします。
また今まで鎮痛できていたのに「急に痛みが出てきた」、「痛みが片方にある」場合はカテーテルが硬膜外腔の通常の留置位置から血管内に迷入してしまっている可能性があります。
Ⅳ. 起こった時の救命措置と中和剤の静脈内投与
局所麻酔薬中毒が起こった時は、各症状と状態に応じた急変対応を行います。また局所麻酔薬の中和剤として20%脂肪乳剤の「イントラリポス」があり、無痛分娩を行う施設では常に備えています。
そしてⅤ.(5つ目)として、無痛分娩をお受けるになる産婦さん自身がこのような副作用もありえる、と理解していただく事です。
にしじまクリニックでは引き続き、安全な無痛分娩を日々心がけ、手技や鎮痛法、副作用の対策をアップデートしてまいります。
執筆 院長


