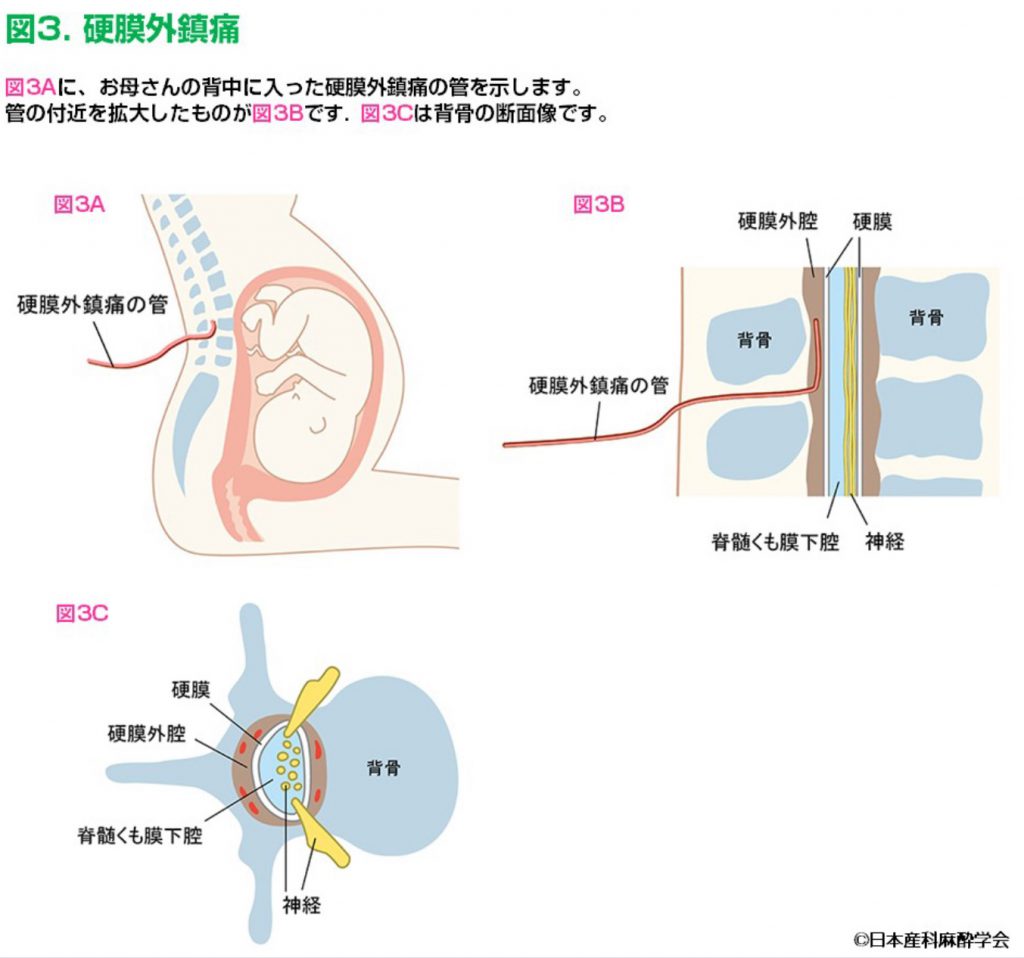
当院の無痛分娩体制において、昨年(2025年)冬から大きなアップデートがありました。
無痛分娩で使う痛みどめは局所麻酔薬です。局所麻酔薬は使えば使う程中毒を起こす可能性があるので、時間あたりどの位まで使用する、と量を定めています。鎮痛効果は痛みどめの量が要因として大きいのですが、安心安全なお産が当然ながら第一なので、無痛分娩は「痛みを取りつつ副作用を減らす」工夫が必要となります。
当院では母体安全の提言やJ-MELSの硬膜外鎮痛急変対応コースをふまえ、局所麻酔薬に少量の麻薬を添加する『無痛カクテル』を導入しました。
無痛カクテルとは医療麻薬、「フェンタニル」を添加した麻酔レシピのことです。現在最も一般的と考えられるレシピは
『局所麻酔薬の0.1%アナペインに医療麻薬のフェンタニル2μg/mLを追加したもの』になります。
医療麻薬を添加することで、局所麻酔薬単体より濃度を10分の1まで薄めることができます。局所麻酔薬の濃度を薄めることができると中毒発症の可能性を減らせたり、足の動きの制限が減るので血栓塞栓症や転倒のリスクも減らす事ができます。
また医療麻薬の添加により、お産間際の体性痛(児下降による主に骨の痛み)の鎮痛をより期待できるほか、無痛カクテルの導入例では局所麻酔薬単体例に比べ、当院では児の回旋異常率が圧倒的に減りました。また麻酔の片効ぎも減り、無痛分娩の質が上がっていると感じています。
医療麻薬に関して在庫の確保が昨年まで難しかったのですが、現在は安定確保が可能となりました。以前当院で無痛分娩を経験された方は、アップデートされた無痛分娩体制により、鎮痛効果をさらに感じることができるかもしれません。
執筆 院長